La vie est particulière. Parfois, les événements semblent prémédités plutôt qu’issus d’un chaos. Je ne suis pas une orthophoniste qui travaille en centre hospitalier, je ne suis pas spécialisée en voix. Mon contexte de travail et ma spécialité m’avaient donc épargné certains problèmes. Or, deux femmes sont venues me voir cette semaine. L’une mardi, l’autre mercredi. À la même heure. Les deux me consultent parce qu’elles présentent une dysphagie. Diagnostique confirmé. Elles s’étouffent avec la nourriture, les liquides, voire leur salive. Elles s’étouffent pas mal en fréquence et en gravité. En discutant, elles me disent que parfois, cela arrive d’un coup. Aucune toux, aucune nourriture d’associée, comme si l’arrivée d’air était coupée et cela prend de longues secondes à passer, et c’est paniquant.
Mon cerveau roule alors… j’ai un diagnostic différentiel en tête. Dysfonction laryngée ou dysphagie. Dans le cas de ces dames, cette semaine, ce n’est pas l’un ou l’autre, c’est carrément les deux.
Dysphagie
Bien que la déglutition soit considérée comme innée par la majorité des gens, il s’agit d’un processus complexe. Pour que la déglutition se passe normalement, le cerveau doit inconsciemment coordonner l’activité de nombreux petits muscles de la gorge et de l’œsophage. Ces muscles doivent se contracter suffisamment fort et dans le bon ordre pour pousser les aliments de la bouche jusqu’à l’arrière de la gorge, puis les faire descendre dans l’œsophage. Pour finir, la partie inférieure de l’œsophage doit se relâcher pour que les aliments puissent rejoindre l’estomac.
Qu’est-ce que la dysphagie?
Définition simple. Une difficulté à avaler ou à transférer la nourriture de la bouche vers l’estomac. Les signes sont : une lenteur à s’alimenter ou l’augmentation de la durée des repas, des aliments qui restent en bouche ou qui sont difficiles à propulser vers la gorge, un écoulement de salive ou de nourriture hors de la bouche, une mastication difficile, une déglutition (avaler) laborieuse ou douloureuse, la présence de toux lors des repas ou après les repas, des raclements de gorge (hemmage) fréquents lors de l’alimentation, un changement de la voix (voix mouillée ou enrouée), la sensation de résidus dans la gorge ou la nécessité de recracher des aliments.
Dans mes suivis ça ressemble à ceci :
- la nécessité de recracher des aliments = la viande lui roule dans la bouche, il finit par recracher un petit moton gris (les fibres). C’est mon petit végétarien de la famille!
- l’augmentation de la durée des repas = je termine de manger la dernière, c’est un running gag dans la famille et avec les amis.
- des aliments qui sont difficiles à propulser vers la gorge = ouff.. je l’ai senti passer. Je mange pas beaucoup de légumes crus, une question d’habitude.
- écoulement de salive = j’ai toujours une petite serviette à côté pour éponger les gouttes sur mes lèvres.
- la sensation de résidus dans la gorge = j’ai beau avaler, j’en sens encore…
- une mastication difficile = je préfère enlever la peau et couper mes pommes en morceaux. Je ne mange pas beaucoup de viande. Je trouve ça fatiguant mastiquer du pain baguette, j’évite d’en manger.
Pour aider à soulager les symptômes de dysphagie, les médecins conseillent généralement aux personnes de prendre de petites bouchées et de bien mâcher leurs aliments.
Les personnes atteintes de dysphagie due à un AVC peuvent bénéficier d’un traitement auprès d’un spécialiste en rééducation. C’est ce que dit le Merck medical practice journal. Mais… moi je dirais que les patients atteints de dysphagie peuvent généralement bénéficier d’une rééducation en orthophonie.
Les mesures de rééducation peuvent consister à changer la position de la tête pendant le repas, à rééduquer les muscles de la déglutition, à effectuer des exercices pour améliorer la capacité à accueillir un morceau de nourriture dans la bouche ou à effectuer des exercices de renforcement et de coordination de la langue.
L’adduction paradoxale des cordes vocales
L’adduction paradoxale des cordes vocales (PVFM – paradoxical vocal fold motion) est une incapacité momentanée totale de respirer qu’il faut distinguer des difficultés de respiration plus ou moins importantes que l’on rencontre dans l’asthme.
L’adduction paradoxale des cordes vocales (PVFM, paradoxical vocal fold motion) est une forme particulière de dyskinésie laryngée, caractérisée par une fermeture intermittente des muscles, entraînant des difficultés respiratoires soudaines avec d’importants épisodes de dyspnée. La PVFM a longtemps été considérée comme psychologique et l’on ne faisait pas de distinction entre difficulté respiratoire et impossibilité momentanée de respirer. Désormais, il est possible de faire un diagnostic différentiel permettant une prise en charge adéquate. Parce que l’adduction paradoxale ne répond pas aux bronchodilatateurs (médication pour l’asthme).
On entend par dyskinésie laryngée un mouvement anormal des cordes vocales en fermeture à l’inspiration (et parfois au tout début de la phase expiratoire).
Elles sont plus fréquentes chez les adultes (71 %) que chez les enfants (29 %) et le ratio femme / homme est de 2 à 3 / 1.1 L’âge moyen du premier épisode chez les enfants est de 14,5 ans et chez les adultes de 33 ans, avec prédominance de femmes jeunes2 et d’athlètes.3 On dénombre des agressions sexuelles et des abus sexuels durant l’enfance dans 38 % des cas4 et les patients présentent souvent des troubles de la personnalité.
Puis l’une d’entre elles me décrit un phénomène qui n’entre pas dans la description de ces deux troubles. Parfois, elle ne peut plus avaler. Même pas sa salive. La douleur est extrême au niveau du cou. Elle doit cracher. Cela peut durer de qqs minutes à plusieurs semaines. Les nombreuses investigations médicales n’ont rien donné. Ce qu’elle a, je le sais, c’est un spasme oesophagien. Je comprends, je l’écoute, je l’informe. Ma cliente n’en revient pas. Elle me dit que personne n’avait voulu prendre le temps d’écouter son histoire, personne n’avait relié les points entre eux pour voir ce que ça donne. Je ne blâme pas les professionnels qu’elle a rencontré. Quand on donne 52 patients à voir en urgences mineures à un médecin (nombre réel pour une journée de travail d’un médecin de famille en clinique) au cours d’un quart de travail de 8 hrs, il ne faut pas s’attendre à ce que ce même médecin prenne le temps. Je suis dans un contexte qui me le permet. Je prends le temps à chaque patient parce que j’en vois dix fois moins, dans le même temps. Les joies de la pratique privée se cachent dans ces détails qui font la différence.
Le spasme œsophagien
Le spasme oesophagien est un trouble des ondes rythmiques des contractions musculaires (péristaltisme) de l’œsophage.
Dans cette affection, les contractions péristaltiques normales, qui propulsent les aliments tout au long de l’œsophage, sont remplacées périodiquement par des contractions non propulsives ou par des contractions musculaires excessives (hyperdynamie) qui ne font pas avancer les aliments dans l’œsophage.
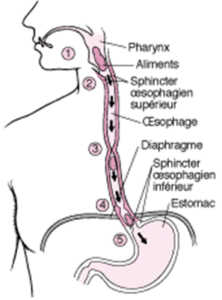
Comment fonctionne l’œsophage
| Lorsqu’une personne déglutit, les aliments sont transportés de la bouche vers la gorge, également appelée le pharynx (1).
Le sphincter supérieur de l’œsophage s’ouvre (2) pour que les aliments puissent entrer dans l’œsophage où les ondes de contractions musculaires, appelées le péristaltisme, les propulsent vers le bas (3). Ensuite, les aliments traversent le diaphragme (4), le sphincter inférieur de l’œsophage (5) et arrivent dans l’estomac. |
La cause exacte des spasmes œsophagiens reste inconnue, mais serait liée à un dysfonctionnement neurologique.
Symptômes du spasme œsophagien
Parfois, les spasmes œsophagiens ne provoquent aucun symptôme.
Lorsqu’ils ne provoquent pas de symptômes, les spasmes musculaires tout au long de l’œsophage sont en général ressentis comme une douleur thoracique sous le sternum, associée à une difficulté à avaler (dysphagie) les liquides (en particulier très chauds ou très froids) et les aliments solides.
Le spasme œsophagien peut également provoquer une douleur sévère sans difficulté à la déglutition associée. Cette douleur, souvent décrite comme une oppression rétrosternale, peut apparaître pendant les efforts ou l’activité physique, rendant son origine difficile à distinguer de l’ angine de poitrine (douleur thoracique liée à un trouble cardiaque).
Les médecins réalisent une déglutition barytée. Au cours de cet examen, les patients reçoivent du baryum sous forme liquide avant de réaliser les radiographies. Le baryum met en évidence l’œsophage, facilitant la visualisation des anomalies. Ce test peut montrer que le baryum ne descend pas normalement dans l’œsophage et que certaines contractions de la paroi œsophagienne ne sont pas coordonnées et ne propulsent pas le baryum.
La mesure des pressions par manométrie (examen qui mesure la pression des contractions grâce à une sonde placée dans l’œsophage) permet l’analyse la plus sensible et détaillée des spasmes.
Le seul bémol, c’est que le spasme doit survenir pendant l’examen. Ou être suffisamment long pour que la personne soit admise à l’hôpital et que l’examen soit mené.
Le spasme œsophagien est souvent difficile à traiter. Les inhibiteurs calciques comme la nifédipine peuvent soulager les symptômes en relâchant les muscles de l’œsophage. Des antidépresseurs tricycliques sont également utilisés pour relâcher les muscles et peuvent également être administrés.
Si les médicaments ne sont pas efficaces, il est possible de recevoir des injections de toxine botulique dans l’œsophage, le sphincter œsophagien inférieur ou dans les deux.
Parce que ma pratique myofonctionnelle m’amène à travailler en dysphagie et en voix, j’ai l’opportunité d’aider des gens comme elles. Ces brèves rencontrent (45 min. avec chacune) m’ont permises de mettre en lumière des asymétries tonales (muscles hypo-hypertoniques), de nombreuses dysfonctions (dont de l’articulation temporo-mandibulaire, de la déglutition et de la mastication). Je sais par où commencer pour rééduquer. Ce que j’ignore, c’est l’impact qu’aura la rééducation myofonctionnelle sur leurs symptômes.
Cela dit, je n’en reviens toujours pas que personne n’aille voir la mastication quand la déglutition semble pose problème. Que personne ne questionne l’occlusion quand la mastication est inefficace. Que personne ne questionne la mastication quand la digestion est médiocre! L’orthophoniste pourrait être plus centrale dans les prises en charge pour des troubles comme ceux-ci, il me semble. Profession méconnue (on fait davantage que d’aider des cocos de 3 ans à parler) et largement sous-évaluée et sous-référée par le personnel médical.
La bonne nouvelle ici, c’est que ces deux femmes m’ont trouvée (je suis confiante de pouvoir les aider en respectant mon champ de compétence), que je vais faire de belles évaluations et écrire des rapports (bilans) complets que je transmettrai aux médecins traitants, ORL et autres prof. Impliqués. Je ferai mon bout de chemin pour faire rayonner l’étendue de nos compétences. Parce que l’œsophage, l’appareil stomatognatique (mâchoire), le larynx, les cordes vocales… c’est pile dans le centre de nos compétences.
Je me dis que finalement, je suis devenue plombière. Je m’occupe des tuyaux qui bloquent. L’œsophage (dysphagie, spasme oesophagien), l’oropharynx (apnée obstructive), le larynx (dysfonction des cordes vocales, apnée obstructive). Mais appelez-moi pas pour votre évier. J’ai deux dames à aider.
Références
Amberger, P. (2017), Adduction paradoxale des cordes vocales, un vrai problème respiratoire : diagnostic et traitement, Rev Med Suisse, 3, no. 570, 1390–1392. https://doi.org/10.53738/REVMED.2017.13.570.1390
Brugman SM. The many faces of vocal cord dysfunction: What 36 years of literature tell us. Am J RespirCrit Care Med 2003;167:A588.
Franca MC. Differential diagnosis in paradoxical vocal fold movement (PVFM): an interdisciplinary task. Int J Pediatr Otorhinolaryngol 2014;78:2169–73.
Al-Alwan A, Kaminsky D. Vocal cord dysfunction in athletes: clinical presentation and review of the literature. Phys Sportsmed 2012;40:22–7.
Nacci A, Fattori B, Ursino F, . Paradoxical vocal cord dysfunction: clinical experience and personal considerations. Acta Otorhinolaryngol Ital 2007;27:248–54.
Parsons JP, Benninger C, Hawley MP, . Vocal cord dysfunction: beyond severe asthma. Respir Med 2010;104:504–9.
Berney JY, Garin N, Meier F, Rutschmann O, Thorens JB. La dyspnée de l’adulte. Rev Med Suisse 2012;8:1732–8.
Kenn K. Vocal Cord Dysfunction – what do we really know? A review. Pneumologie 2007;61:431–9.
Hartley NA, Petty BE, Johnson B, Thibeault SL. Comparative analysis of clinical profile: chronic cough vs paradoxical vocal fold motion. Respir Med 2015;109:1516–20.
Taramarcaz P, Hauser C. La dysfonction des cordes vocales: un diagnostic différentiel de l’asthme largement sous-évalué. Med Hyg 2004;61:426–30.
Vertigan AE, Theodoros DG, Gibson PG, Winkworth AL. The relationship between chronic cough and paradoxical vocal fold movement: a review of the literature. J Voice 2006;20:466–80.
Rubinstein I, Slutsky A, Zamel N, Hoffstein V. Paradoxical glottic narrowing in patients with severe obstructive sleep apnea. J Clin Invest 1988;81:1051–5.
Marcinow AM, Thompson J, Forrest LA, de Silva BW. Irritant-induced paradoxical vocal fold motion disorder: Diagnosis and management. Otolaryngol Head Neck Surg 2015;153:996–1000.
Pitchenik AE. Functional laryngeal obstruction relieved by panting. Chest 1991;100:1465–7.
Membranes œsophagiennes – Troubles digestifs – Manuels MSD pour le grand public (merckmanuals.com)
823_04_030_Les_difficultes_d_alimentation_en_contexte_de_maladies_neuro.aspx (chudequebec.ca)


2 Comments
Bonjour Mme Marchand. Ça fait tellement plaisir de voir qu’il existe des personnes qui se posent et réfléchissent. Il est vrai que le temps accordé aux patients par les médecins ne permet pas toujours cette écoute. Néanmoins, et là je parle pour les médecins, n’est-ce-pas justement pur être entendus que nous allons les voir? Et je ne parle pas des parties de ping-pong entre gastros et ORL!
Je suis exactement dans le même cas que l’une de vos patientes. Je suis en attente d’une manométrie. Mais j’ai pris l’initiative de voir ma rhumatologue et elle m’a orientée vers un ostéopathe spécialisée dans la prise en charge maxillo-faciale; résultats: os hyoïde remonté. C’est donc aussi une aide en plus de l’orthophonie qui me semble indispensable. Malheureusement, comme, en effet, les orthophonistes sont surchargés par les petits avec difficultés langagières, pas de place! Je suis donc sur liste d’attente depuis 6 mois, sachant que j’ai perdu 6 kg et que je ne m’alimente plus sinon avec des boissons protéinées… Donc pas si simple. Alors merci de prendre le temps. Karine.
Avec plaisir. N’hésitez pas à revenir vers moi au besoin.